Nota
Es un impulso prematuro en relación al ritmo dominante que se origina en un foco ectópico situado por debajo de la bifurcación del haz de His.
Las extrasístoles ventriculares son el trastorno del ritmo más común, ya sea en individuos sanos o en pacientes con cardiopatía. En forma independiente aumenta con la edad. Pueden ser asintomáticos o sintomáticos. Los síntomas más frecuentes descritos por los pacientes son las “palpitaciones” en el tórax o en el cuello, que resultan del aumento del inotropismo en el latido que sigue a la pausa compensatoria, o que puede percibir “como si parara” el corazón, por la pausa compensatoria en sí.
Con menos frecuencia se pueden presentar síntomas de angina, hipotensión arterial cuando son muy frecuentes (bigeminismo) y/o repetitivas como dupletas y tripletas de diferentes tipos de extrasístoles.
Las manifestaciones electrocardiográficas de las extrasístoles ventriculares son:
1. Complejos QRS deformados y anchos (0.12 a 0.20 seg).
2. Cronométricamente prematuro con relación al ritmo de base.
3. Intervalos de acoplamientos fijos o variables.
4. Pausa compensatoria completa (disociación AV) en 75% de los casos e incompleta en el resto (sin disociación aurículo-ventricular).
Clasificación de las extrasístoles ventriculares:
La clasificación de los complejos ventriculares prematuros se hace por la morfología, si son monomórficos (una sola morfología) o polimórficos (varias morfologías), si son pareados o bigeminados; si tiene más de tresconsecutivos se le llama taquicardia ventricular.
Es importante saber si tienen morfología de bloqueo de rama derecha o izquierda y, lo más importante, el número de extrasístoles por minuto u hora en el Holter. También su acoplamiento si es fijo o variable y si cae sobre la onda T .
La clasificación de Lown y Wolff únicamente se usa en pacientes dentro de las primeras 48 horas de un infarto de miocardio; no tiene ninguna otra utilidad en el Holter o en pacientes que no están dentro de las primeras 48 horas postinfarto del miocardio.
Clasificación de Lown y Wolff
Clase cero O Ausencia de ectopías ventriculares.
Clase uno (I) Extrasístoles monomórficas, menos de 30/hora.
Clase dos (II) Extrasístoles monomórficas, más de 30/hora.
Clase tres (III) Extrasístoles pleomórficas, polimórficas o multifocales
Clase cuatro (IV) A. Dupletas (pareadas) B. Tripletas o más consecutivas.
Clase cinco (V) Fenómeno de R sobre T.





























TAQUICARDIA VENTRICULAR;
A tres o más impulsos ectópicos que se originan por debajo de la bifurcación del haz de His a una frecuencia mayor de 120 latidos por minuto, se les llama «taquicardia ventricular».
Cuando tarda por lo menos 30 segundos o el ritmo conlleva a un colapso hemodinámico que requiere cardioversión eléctrica, se le llama «taquicardia ventricular sostenida». «No sostenida» cuando termina en forma espontánea antes de 30 segundos y no colapsa el paciente.
La taquicardia ventricular en la gran mayoría de las veces se presenta en pacientes con cardiopatías estructurales significativas, aun cuando hay un subgrupo minoritario de individuos con corazones estructuralmente normales.
La cardiopatía isquémica es la que con mayor frecuencia se asocia con taquicardia ventricular recurrente sintomática (60%-75% con infartos previos).
Su incidencia en el infarto agudo del miocardio se ha reportado entre 10% y 40%. Después de tratamiento exitoso, su pronóstico es mejor cuando se presenta en las primeras 24 horas que después de 72 horas. Estos pacientes por lo general tienen fracción de eyección baja, conducción ventricular lenta (potenciales tardíos), aneurismas ventriculares, en fin, un substrato arritmogénico que promueve la recurrencia de la taquiarritmia.
El siguiente grupo en frecuencia son los pacientes con miocardiopatías (dilatada e hipertrófica), valvulopatías, prolapso de válvula mitral, miocarditis, displasia arritmogénica del ventrículo derecho, cardiopatías congénitas, etcétera.
Un 10% de pacientes con taquicardia ventricular recurrente tienen corazones estructuralmente normales. En este grupo se incluyen taquiarritmias inducidas por fármacos o trastornos metabólicos (hipoxemia, acidosis, hipocalemia e hipomagnesemia), o taquicardias ventriculares idiopáticas.
1. Frecuencia ventricular: 140-220/latidos por minuto.
2. Intervalos RR regulares.
3. Disociación aurículo-ventricular (75%).
4. Complejos de captura ventricular y de fusión (signos de disociación AV)
5. Complejos QRS anchos (casi siempre mayor de 140 milisegundos).
6. Eje del QRS diferente a aquel mostrado por el paciente en ritmo sinusal.
7. En caso de que los complejos QRS muestren forma de bloqueo de rama
derecha del haz de His:
• V1 y V2: Patrón monofásico o bifásico (muy rara vez trifásico izquierdo).
• En V6 patrón RS (R<S) o tipo QS.
8. En caso de que los complejos QRS muestren forma de bloqueo de rama
izquierda de haz de His:
• V1: onda r(o R) inicial mayor de 30 milisegundos, sobre la rama
descendente de la onda S y del inicio del complejo al nadir mayor de
70 milisegundos
• V6: Patrones tipo QR o QS
El algoritmo del doctor Brugada, es muy práctico PARA DIFERENCIAR TAQUICARDIA VENTRICULAR DE TAQUICARDOIA SUPRAVENTRICULAR CON ABERRANCIA se consideran cuatro pasos iniciales, a saber:
1. ¿Ausencia de un complejo RS en derivaciones precordiales?
SI: Taquicardia ventricular.
NO: Aplique el paso 2.
2. ¿La duración del intervalo RS es mayor de 100 milisegundos?
SI: Taquicardia ventricular.
NO: Aplique el paso 3.
3. ¿Existe disociación AV?
SI: Taquicardia ventricular.
NO: Aplique el paso 4.
4. ¿Los criterios morfológicos clásicos para taquicardia ventricular se
cumplen todos tanto en V1 (V2) y V6?
SI: Taquicardia ventricular.
NO: Taquicardia supraventricular aberrante.
NOTA: Los criterios morfológicos clásicos de taquicardia ventricular están en el numeral 7 y 8 de reconocimiento electrocardiográfico (ver atrás).Como se puede ver, cada paso en caso de ser positivo es diagnóstico de taquicardia ventricular y los siguientes pasos pueden suprimirse.










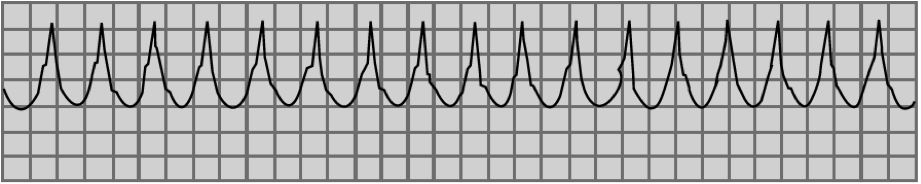








TAQUICARDIA VENTRICULAR EN TORSION DE PUNTAS:
«Torsión de puntas» se le llama a un síndrome que se caracteriza por repolarización ventricular prolongada con intervalos QT mayor de 450/ msg. y episodios de taquicardia ventricular con complejos QRS con amplitud variable, pero dando la impresión de girar alrededor de una linea isoeléctrica imaginaria
ARRITMOGENESIS: Hay datos que sugieren las postdespolarizaciones tempranas como génesis de la arritmia y la perpetuación puede ser actividad disparada o reentrada, debido a dispersión en la repolarización.
Cuando cualquiera de las taquicardias ventriculares, incluso las isquémicas, se hacen refractarias a los antiarrítmicos (basados en estudios electrofisiológicos) existe la posibilidad de ablación por radiofrecuencia; la curación o mejoría en las isquémicas está por los lados de 60% y en las idiopáticas por encima de 90% de curación.




FLUTTER VENTRICULAR:
Se denomina «fluter ventricular» cuando la frecuencia cardíaca es muy rápida (mayor de 200 lat./min.) y el electrocardiograma registra un patrón continuo, regular en zig-zag, sin una clara definición de los complejos QRS ni las ondas T. Es un estado de emergencia eléctrica intermedia entre la taquicardia ventricular y la fibrilación ventricular. El tratamiento es similar a la fibrilación ventricular,



FIBRILACION VENTRICULAR:
Se le llama así a la expresión eléctrica que resulta de una despolarización ventricular caótica y sin ningún tipo de coordinación. Es sinónimo de «paro cardíaco clínico».
En pacientes reanimados de paro cardíaco el 75% tienen fibrilación ventricular y el resto bradicardia y asistolia. El fluter y la fibrilación ventricular llevan a la pérdida del conocimiento, convulsión, apnea y muerte, si no se toman medidas enérgicas para restaurar el ritmo cardíaco.
En pacientes no hospitalizados la causa más frecuente de fibrilación ventricular es la cardiopatía isquémica; incluso puede ser la única y última manifestación de la enfermedad, constituyéndose en uno de los tres síndromes de insuficiencia coronaria aguda (junto a la angina inestable y al infarto agudo del miocardio).
Reconocimiento electrocardiográfico: Los complejos QRS son reemplazados por deflecciones irregulares, rápidas y caóticas
El Tratamiento agudo es desfibrilación eléctrica con un choque de corriente directa NO SINCRONIZADO, usando 200 a 360 joules es la terapia obligada en todos los casos. No se debe perder tiempo con otras maniobras de reanimación cardiopulmonar si la desfibrilación eléctrica puede realizarse prontamente.
Tampoco se debe perder tiempo tomando un electrocardiograma. En la mayoría de los cardio-desfibriladores modernos las palas sirven de electrodos para tomar un registro bipolar torácico y ejecutar el choque en forma inmediata.
Hay que estudiar las causas de la arritmia y corregirla si es factible. El tratamiento médico inicial es prevenir la recurrencia. Puede hacerse con lidocaína, bretilio, procainamida o amiodarona.
El estudio completo es necesario: (electrocardiograma, ecocardiograma, cateterismo cardíaco con cineangiografía coronaria, estimulación ventricular para inducción de taquicardia ventricular), para hacer una terapia racional (revascularización miocárdica, resección de aneurisma, ablación o implantación de cardiovector-desfibrilador) debido al pobre pronóstico de estos pacientes por la alta incidencia de recurrencia de la arritmia y muerte.